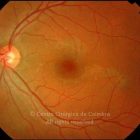
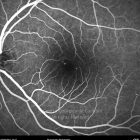
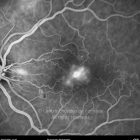
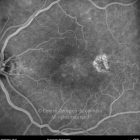
A diabetes é uma epidemia mundial. Nas últimas décadas tem progredido de uma doença que afeta principalmente as pessoas nos países desenvolvidos, a um fenómeno global. Hoje a retinopatia diabética é a maior causa de cegueira em doentes adultos.
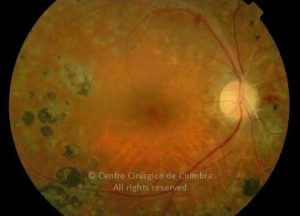
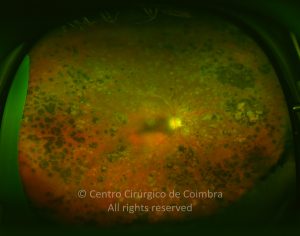
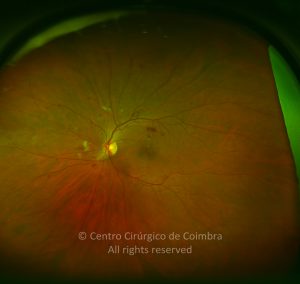
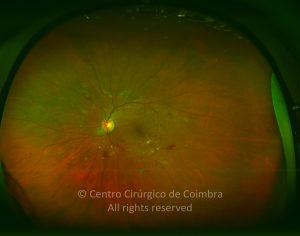
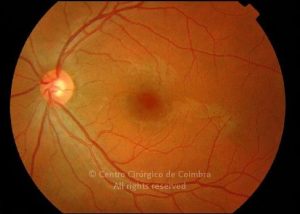
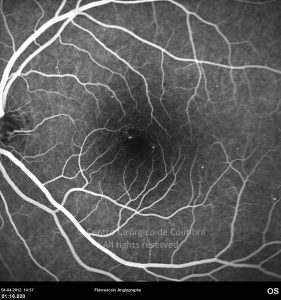
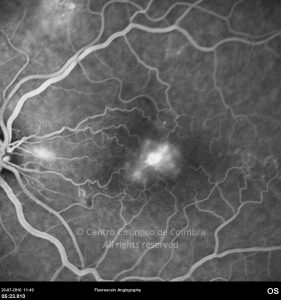
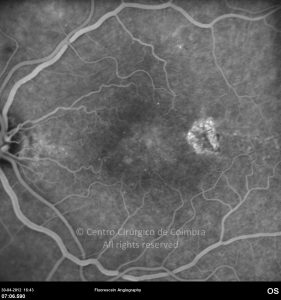
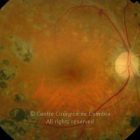
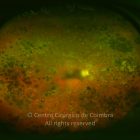
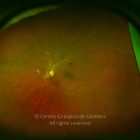
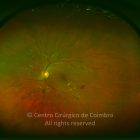
O olho é um dos alvos desta doença multissistémica. A retinopatia diabética não é mais do que o compromisso da microcirculação. A exposição à hiperglicémia determina um número de alterações bioquímicas e consequentemente histológicas. Inicialmente, a perda seletiva de pericitos, espessamento da membrana basal, bem como um diverso número de alterações hematológicas, geram oclusão capilar, formação de microaneurismas, dilatação e estreitamento das veias da retina e isquemia retiniana.
Um compromisso da função da barreira endotelial origina um derrame vascular, causando edema retiniano e formação de exsudatos duros. Áreas de isquemia retiniana geram fatores vasoproliferativos (principalmente fator de crescimento do endotélio vascular-VEGF) que pode estimular o crescimento de neovasos.
De acordo com as características do fundo ocular, a retinopatia diabética pode ser classificada em não-proliferativa e proliferativa, baseada na presença de neovascularização. A escala de classificação geralmente usada é a International Clinical Diabetic Retinopathy Disease Severity Scale: